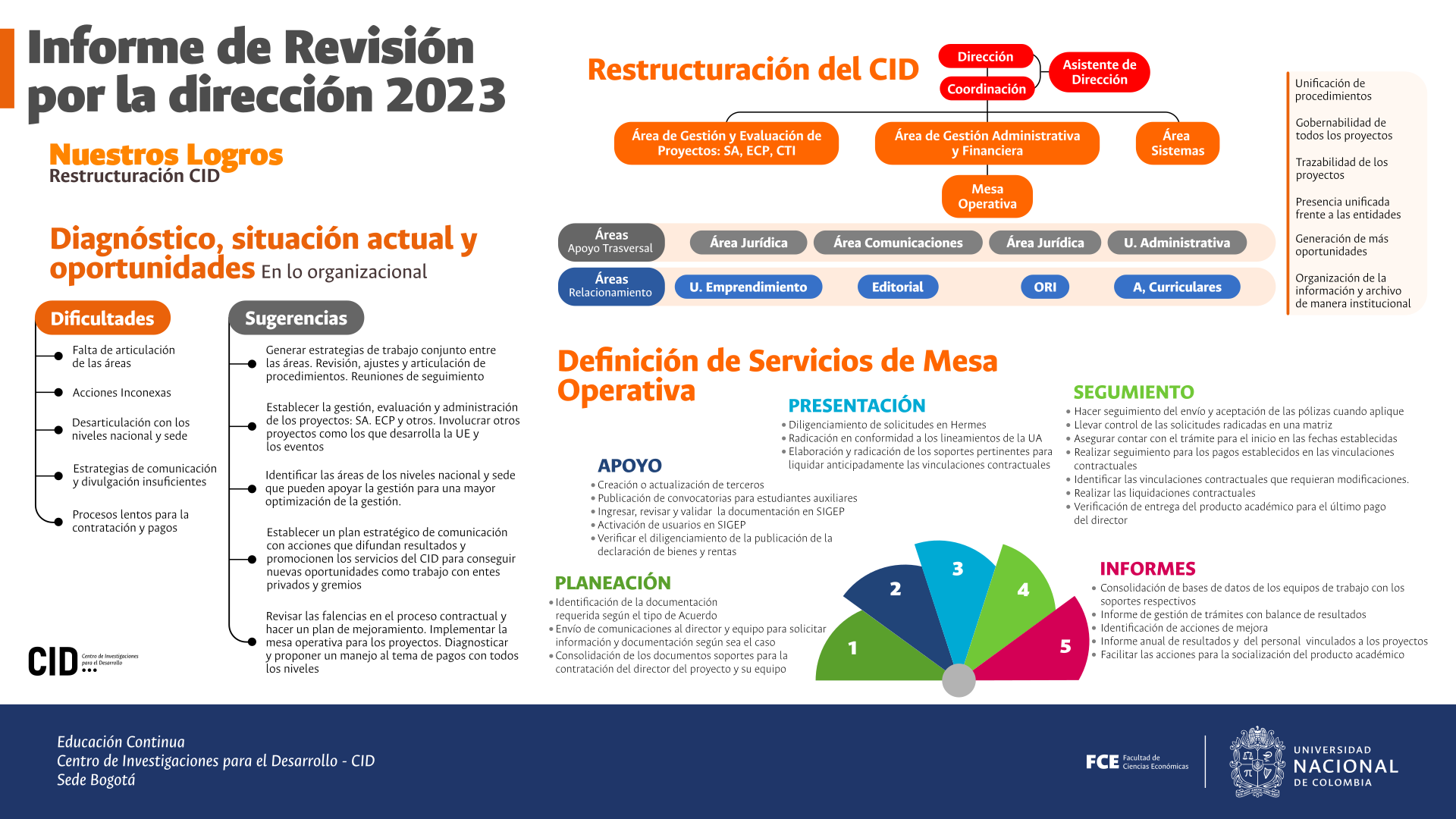
John Mauro Perdomo Munévar*
Juan Felipe Acevedo Estrella**
El COVID-19 llegó al Sistema de Seguridad Social en Salud (SGSSS), como lo hace un delantero a una portería sin arquero. En 2019 el Índice Global de Seguridad Sanitaria, que mide la capacidad nacional para enfrentar enfermedades infecciosas que pueden terminar en pandemias, ubicaba a Colombia en el puesto 42/195 a nivel mundial y en el 8/33 entre los países de la región. Sin embargo, dos años después y luego de tres décadas de transformaciones incompletas del sistema de salud, Colombia ha sido calificado como uno de los peores países en términos del manejo de la pandemia: ocupamos el puesto 96/98 con un puntaje de 7,7/100, de acuerdo con el Covid Performance Index que calcula el Lowy Institute. ¿Qué ocurrió? La emergencia sanitaria puso al descubierto, de la forma más dramática y con frías estadísticas, los problemas estructurales de nuestro SGSSS. Queremos referirnos a un problema, que además de ser grave y persistente, ha sido crítico durante la pandemia: la ineficiente asignación de recursos.
Viajemos en el tiempo. Antes de las transformaciones que acarreó la Constitución del 91, los presupuestos para la salud no eran asignados considerando la cantidad de usuarios, los estándares de calidad o el volumen de servicios. Los presupuestos se ajustaban inercialmente sobre la base de un comportamiento histórico . Esta ineficiente asignación de los recursos se tradujo en una pobre cobertura. Para 1990 ni siquiera una de cada tres personas tenía cobertura en salud. Esto, aunado a la violencia de la época, hizo que la esperanza de vida fuera de 69,8 años; 1,5 años menos que en países con similar grado de desarrollo.
Con el Artículo 49 de la Constitución y su posterior desarrollo con la Ley 100 de 1993, Colombia viró hacia un modelo organizacional descentralizado, atendiendo la evidente necesidad de una reforma estructural del sistema. En dicha Ley se habla de un sistema de prestación de servicios basado en la solidaridad de las fuentes de financiación, en las que la eficiencia y la competencia deben ser los elementos centrales de la operación. El SGSSS parecía muy sólido: los hogares aportaban una pequeña parte de sus ingresos para tener acceso a diversidad de tratamientos médicos, y el Estado, junto con las EPS, se encargaban de que las IPS lo hicieran posible.
Sin embargo, el camino trazado por las reformas institucionales no acabó con la ineficiencia. Si bien es cierto que se superó el problema de cobertura, la cual aumentó casi hasta su universalización: hoy el 97,7% de la población colombiana está afiliada al SGSSS, las ineficiencias aparecieron con nuevas caras. Las líneas rojas, que definían cuáles tratamientos de alto costo estaban cubiertos o no por el Plan Obligatorio de Salud y que las EPS están obligadas a asegurar, se volvieron grises y difusas. Esto derivó en tutelas, que para 2011 ya representaban sobrecostos por $3,82 billones a precios de 2020. Al final, los tratamientos terminaban siendo financiados, directamente o indirectamente, por el bolsillo de los colombianos. También se generaron incentivos perversos amparados en la misma Ley, de modo que la distribución de la afiliación entre el régimen subsidiado y el contributivo no se han correspondido necesariamente con la capacidad económica de los usuarios del sistema.
Estas ineficiencias derivaron en la pérdida de recursos necesarios para la salud de todos, pérdida que se profundizó por la corrupción y la negligente administración. Por ejemplo, el caso de Nueva EPS en el régimen contributivo, cuya crisis en 2015 acarreó una deuda de $1,81 billones a precios de 2020; o el caso Saludcoop, en el cual sus socios desfalcaron $1,2 billones al sistema. Una utilización eficiente de estos recursos quizás nos hubiera permitido contar con una mayor cantidad de camas UCI antes de la pandemia, de manera que, en vez de tener 1,71 camas por cada 1.000 habitantes, tuviéramos 4,99 como en Argentina o inclusive 8 como en Alemania. De contar con suficientes camas UCI, las medidas de aislamiento no hubieran sido tan severas. Evidentemente las reformas pasadas, como las de 2007 y 2012, se quedaron cortas y no lograron superar estructuralmente estas ineficiencias.
Volvamos al presente. Hemos pagado caro las debilidades del SGSSS: nos acercamos a 60.000 fallecidos confirmados por COVID-19. ¿Qué hacer entonces para aumentar la eficiencia en la asignación de recursos en el SGSSS? Quizás es momento de “salirse de la caja” y buscar una solución a este problema, no en la economía sino en la salud pública. Específicamente conviene apostar seriamente en la medicina preventiva, pues además de mejorar el estado de salud del conjunto de la población, permitiría liberar recursos cuantiosos para atender a quienes cuyas enfermedades no pudimos prevenir. Este puede ser el arquero que ha estado ausente: uno que se centre en cuidar la salud y no en curar enfermedades.
Entretanto, y mientras sigamos en pandemia, aferrémonos a uno de los derroteros de la Constitución: "Toda persona tiene el deber de procurar el cuidado integral de su salud y la de su comunidad".
*Profesor de la Facultad de Ciencias Económicas e Investigador del Centro de Investigaciones para el Desarrollo (CID) de la Universidad Nacional de Colombia, jmperdomom@unal.edu.co, Twitter: @JMPerdomo1
**Estudiante de Economía de la Universidad Nacional de Colombia, juacevedoe@unal.edu.co, Twitter: @JuanFAcevedoE1